Подагра – системное заболевание, характеризующееся избытком моноуратных кристаллов, гиперурикемией. Патология обусловлена плохой наследственностью. Может быть спровоцирована внешними негативными факторами. Для заболевания характерны частые приступы.
Приступ подагры: что это
Подагрические приступы сопровождают человека на протяжении жизни. Случаются они при обострении течения патологии. На частоту приступов и длительность их протекания способен влиять сам человек. Для облегчения состояния надо выполнять ряд правил и проходить лечение.
Средняя продолжительность подагрического приступа достигает 3-7 суток. В этот период требуется предпринять действия по купированию воспалительного процесса и характерных для патологии симптомов.
Чем это опасно
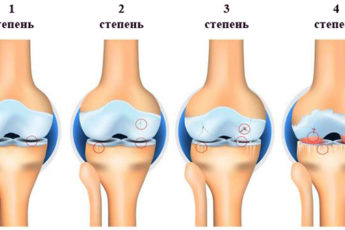
Если подагрические приступы длятся долго и не проводятся лечебные мероприятия по купированию симптоматики, то это может привести к ряду негативных последствий. Подагра опасна развитием подагрического артрита. В этом случае мочевая кислота накапливается в суставах и приводит к их деформированию. Патология поражает также мягкие ткани: есть риск их разрыва при нагрузке.
Негативно заболевание отражается на состоянии почек: повышается риск развития подагрической почки. В этом случае в клубочках и канальцах органа скапливается мочевая кислота. Это нарушает функционирование парного органа, приводит к хронической недостаточности.
Другие опасные последствия подагры:
- Ишемическая болезнь.
- Появление тофусов.
- Метаболический синдром.
- Остеопороз.
- Мочекаменная патология.
- Гипертензия.
Причины и симптомы
Подагрический припадок развивается под влиянием определенных факторов. Чаще всего его провоцируют неправильное питание (обилие в рационе продуктов, содержащих пурины) и употребление спиртосодержащих напитков.
Прочими причинами приступа подагры являются:
- Чрезмерная физнагрузка.
- Наличие острого инфекционного заболевания.
- Сильная травма.
Приступ развивает резко и сопровождается такими симптомами:
- Расстройство дыхательной функции.
- Подташнивание.
- Учащенное сердцебиение.
- Нестерпимая суставная боль, которая усиливается в ночное время суток.

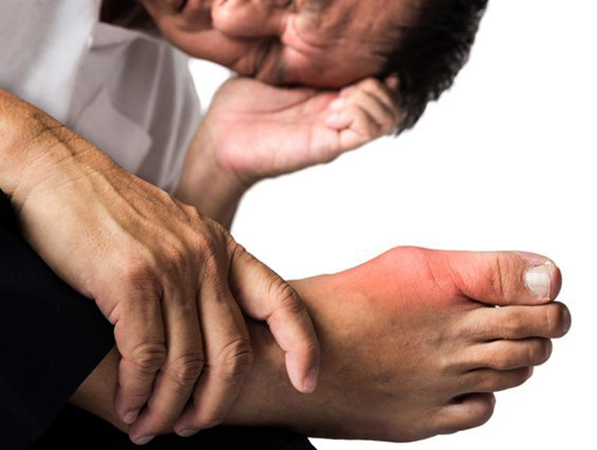
Болевой синдром локализуется чаще в зоне больших пальцев. Иногда в процесс вовлекаются межфаланговые, локтевые и коленные сочленения. Если не купировать приступ вовремя, состояние усугубится: боль будет сопровождать каждое движение. Для подагры характерно образование болезненных тофусов на локтях, кистях, стопах.
Неотложная помощь
При развитии острого припадка важно скорее оказать человеку помощь. Алгоритм действий следующий:
- Обеспечить покой пораженному сочленению. Желательно зафиксировать сустав в приподнятом положении.
- К воспаленной зоне приложить холод. Это уменьшит выраженность боли.
- Сделать компресс с раствором Димексида или мазью Вишневского. Средство снимает воспаление и болезненность.
- Напоить больного минеральной водой с лимонным соком или молоком.

Инъекции анестезирующих препаратов при припадке малоэффективны. Для купирования неприятной симптоматики внутрисуставно вводят глюкокортикоиды. Но такую манипуляцию способен сделать только доктор. Также нестероидные противовоспалительные лекарства можно использовать перорально и внутривенно. Если проявления приступа не уменьшаются, стоит вызвать бригаду неотложной помощи.
Что делать, чем и как снять приступ
Для снятия подагрического припадка применяют разные методы:
- Медикаментозные.
- Физиотерапевтические.
- Народные.
- Диета.
Чтобы ускорить выведение из организма молочной кислоты, надо увеличить потребление жидкости в сутки. В день следует выпивать не меньше 5-6 стаканов воды.
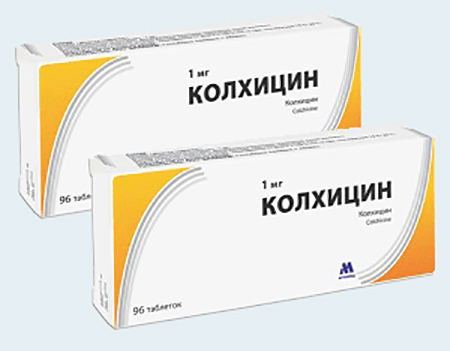
Из медикаментов доктора рекомендуют препарат Колхицин. Это средство снимает воспаление и уменьшает продукцию мочевой кислоты. Дозировку подбирает врач с учетом выраженности патологии.
Быстро выводят мочевую кислоту из организма такие лекарства:
- Тиопуринол.
- Аллопуринол.
- Оротовая кислота.
- Милурит.
- Гепатокатазал.
Из нестероидных противовоспалительных врачи назначают:
- Бутадион.
- Метидол.
- Напроксен.
- Диклофенак.
- Индометацин.
Эти препараты пьются 1-2-недельным курсом. В тяжелых случаях используются стероидные средства пролонгированного действия Триамцинолон или Гексацетонид.
Из физиотерапевтических методик хороший результат дает плазмаферез. Лечение будет малоэффективным, если пациент не станет придерживаться специальной диеты.
Требования к рациону:
- Ограничить прием спиртосодержащих напитков.
- Ограничить употребление шоколада, рыбы, помидоров, мяса, бобовых, шпината, щавеля, чая (в них содержатся пурины).
- Суточную дозу соли сократить до 6 грамм.
- Ввести в меню лимон, молоко, мед и сахар, черный хлеб, ягодные соки, арбузы, щелочную воду, овощи и огурцы.
- При лишнем весе снизить калорийность рациона.
Из народных средств помогают:
- Травяные чаи (на базе шиповника, аралии и перечной мяты).
- Ванны с отварами цветков ромашки и добавлением соли.
- Прием настоек на лекарственных растениях (на основе ромашки, лаврового листа, шишек ели).
- Рисовый настой.